Disturbi dell’alimentazione e diabete di tipo 1: una pericolosa coesistenza
Riccardo Dalle Grave AIDAP Verona
Introduzione
La prevalenza, le caratteristiche cliniche e le conseguenze mediche dei disturbi dell’alimentazione nelle persone affette da diabete di tipo 1 hanno ricevuto crescente attenzione da quando le segnalazioni di questa pericolosa combinazione sono state pubblicate per la prima volta negli anni ‘80 (Szmukler, 1984). Sebbene inizialmente la specificità di questa associazione non sia stata chiara, le ricerche sistematiche eseguite negli ultimi vent’anni hanno dimostrato che i disturbi dell’alimentazione sono più frequenti nelle persone affette da diabete di tipo 1 rispetto alla popolazione generale (Young et al., 2013).
Le evidenze attuali indicano che la coesistenza del disturbo dell’alimentazione con il diabete di tipo 1 si associa a uno scarso controllo glicemico e di conseguenza a un più elevato rischio di complicazioni mediche (Pinhas-Hamiel, Hamiel, & Levy-Shraga, 2015), mentre la presenza del diabete di tipo 1 può contribuire a mantenere il disturbo dell’alimentazione (Dalle Grave, Sartirana, & Calugi, 2021).
Problemi diagnostici
La diagnosi di disturbo dell’alimentazione nelle persone con diabete mellito di tipo 1 è difficile, perché c’è una tendenza a nascondere e a negare l’adozione di comportamenti alimentari problematici (Pinhas-Hamiel et al., 2015). Inoltre, i questionari usati per la valutazione della psicopatologia e la prevalenza dei disturbi dell’alimentazione sono solo in parte appropriati per le persone con diabete mellito di tipo 1 per due motivi principali (Dalle Grave, Sartirana, & Calugi, 2019; Dalle Grave et al., 2021): (i) non identificano alcuni comportamenti del disturbo dell’alimentazione adottati dalle persone con diabete di tipo 1, come la riduzione o l’omissione di insulina; (ii) tendono ad aumentare la prevalenza dei disturbi dell’alimentazione perché alcuni comportamenti considerati disturbati (per es. la preoccupazione per l’alimentazione, la limitazione dell’assunzione dei alcuni gruppi alimentari e il mangiare quando non si ha fame) sono parte integrante della cura del diabete.
La Tabella 1 riporta i principali segni d’allarme che possono far sospettare la presenza di un disturbo dell’alimentazione o di un disordine alimentare in una persona con diabete di tipo 1.
In alcuni studi è stato utilizzato il questionario a 16 item Diabetes Eating Problem Survey-Revised (DEPS-R) (Markowitz et al., 2010) che valuta la presenza di “disordini alimentari”, ma non di disturbi dell’alimentazione perché, sebbene misuri il comporta- mento alimentare e i comportamenti anomali specifici delle persone con diabete mellito di tipo 1 (per es. omettere l’insulina, evitare di misurare la glicemia quando si pensa che sia elevata, cercare di mangiare fino al punto di eliminare i chetoni nelle urine), non include domande specifiche per valutare la psicopatologia nucleare del disturbo dell’alimentazione (cioè l’eccessiva valutazione del peso e della forma del corpo).
| Aumenti non spiegabili dei valori di emoglobina glicata |
| Ripetuti episodi di chetoacidosi diabetica per omissione di insulina |
| Preoccupazioni estreme per il peso e la forma del corpo |
| Paura morbosa di ingrassare |
| Evitamento della misurazione del peso o frequente misurazione del peso |
| Sensazione di essere grassi |
| Check della forma del corpo frequenti ed anomali |
| Adozione di regole dietetiche estreme e rigide |
| Episodi di abbuffata ricorrenti |
| Episodi di vomito autoindotto ricorrenti |
| Uso improprio di lassati e/o diuretici |
| Esercizio fisico eccessivo |
| Amenorrea secondaria |
Prevalenza
I tassi di prevalenza dei disturbi dell’alimentazione nelle persone con diabete di tipo 1 variano in base alle diverse categorie diagnostiche dei disturbi dell’alimentazione e alle popolazioni studiate.
- Anoressia nervosa, bulimia nervosa e disturbi dell’alimentazione non altrimenti specificati (tasso globale). Un meta-analisi di sei studi su adolescenti ha trovato un tasso di prevalenza di disturbi dell’alimentazione del 7,0% in 825 individui con diabete di tipo 1 rispetto al 2,8% in 2282 individui senza diabete (Young et al., 2013). Il maggior rischio per gli individui con diabete di tipo 1 di ricevere una diagnosi di disturbo dell’alimentazione è stato confermato da un recente studio, utilizzando campioni di popolazione provenienti dai registri nazionali in Svezia (n = 2.517.277) e Danimarca (n = 1.825.920) (Tate et al., 2021).
- Disordini alimentari. I disordini alimentari, valutati con il questionario (DEPS-R) (Markowitz et al., 2010), includono persone che presentano alterazioni del comportamento alimentare ma non necessariamente un disturbo dell’alimentazione di gravità clinica. Una metanalisi di 5 studi ha trovato una maggior prevalenza di disordini alimentari negli adolescenti con diabete di tipo 1 rispetto ai controlli (39,3% vs 32,5%) (Young et al., 2013). Il tasso di prevalenza di disordini alimentari aumenta significativamente con il peso e l’età (Wisting, Froisland, Skrivarhaug, Dahl-Jorgensen, & Ro, 2013): da 7,2% nel gruppo sottopeso al 32,7% in quello con obesità; dall’8,1% nel gruppo di età più giovane (11-13 anni) al 38,1% nel gruppo di età più adulto (17-19 anni). Uno studio italiano su 163 adolescenti con diabe- te di tipo 1 (11-20 anni), eseguito nella regione Marche, ha trovato una prevalenza di disordini alimentari del 27% nei ragazzi e del 42% nelle ragazze (Cherubini et al., 2018). I partecipanti con disordini alimentari avevano un profilo clinico caratterizzato da sovrappeso, poco tempo dedicato all’attività fisica, basso stato socio-economico, scarso controllo metabolico e tendenza ad omettere le iniezioni di insulina
- Restrizione o omissione di insulina. È più frequente nelle femmine e aumenta con l’età, potendo interessare fino al 40% delle giovani adulte con diabete di tipo 1 (Pinhas-Hamiel et al., 2015). In alcune pazienti la restrizione o l’omissione di insulina è usata dopo episodi di abbuffata oggettiva, in altre anche dopo pasti normali – quest’ultima condizione è stata definita dal DSM-5 come “disturbo da condotte di eliminazione” (American Psychiatric Association, 2013).
Fattori di rischio
La causa dell’aumentata prevalenza di disturbi dell’alimentazione e disordini alimentari nei soggetti con diabete di tipo 1 non è conosciuta, sebbene sembri derivare da una combinazione complessa di fattori genetici e ambientali.
Il legame genetico tra disturbi dell’alimentazione e diabete è in parte supportato dall’ultimo studio di associazione genome-wide che ha identificato otto loci genome-wide significativi per l’anoressia nervosa e correlazioni significative con disturbi mentali, attività fisica, caratteristiche metaboliche (incluse quelle glicemiche), lipidiche e antropometriche, indipendentemente dagli effetti delle varianti comuni associate all’indice di massa corporea (IMC) (Watson et al., 2019).
Il diabete di tipo 1 è anche associato ad alcuni comuni fattori di rischio dei disturbi dell’alimentazione. Ad esempio, le persone con diabete hanno un rischio di depressione clinica doppi rispetto a quelle senza (de Groot, Anderson, Freedland, Clouse, & Lustman, 2001), mentre le adolescenti con diabete di tipo 1 hanno spesso un IMC più alto rispetto alle loro coetanee senza diabete (Domargård et al., 1999).
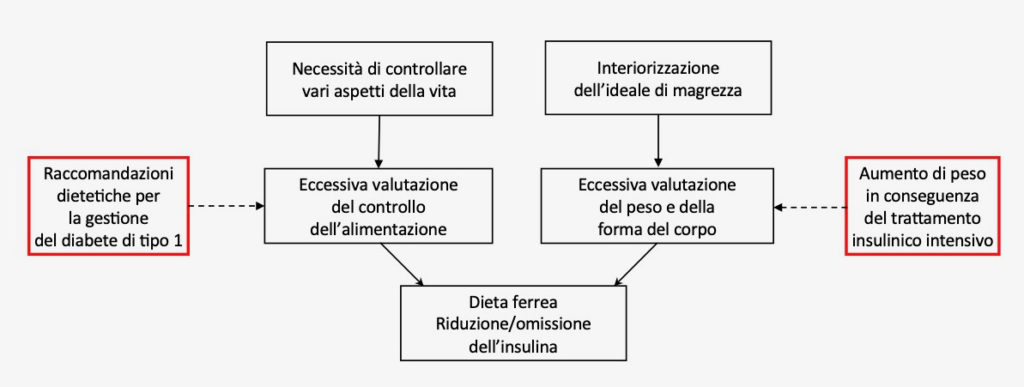
La letteratura psicologica ha proposto numerose e specifiche teorie che hanno cercato di spiegare lo sviluppo e il mantenimento dei disturbi dell’alimentazione. Tra queste, quella che ha influenzato in modo più significativo il trattamento è stata quella cognitivo comportamentale (Fairburn & Harrison, 2003). In accordo con questa teoria, l’aumentata prevalenza di disturbi dell’alimentazione nelle persone con diabete di tipo 1 si potrebbe verificare perché le due vie d’ingresso nei disturbi dell’alimentazione sono entrambe favorite dalla presenza del diabete di tipo 1 attraverso due meccanismi (Figura 1) (Dalle Grave et al., 2021):
- La necessità di controllo in generale è spesso spostata sul controllo della dieta, in particolare sull’assunzione dei carboidrati, raccomandata dal trattamento standard del diabete di tipo 1 (Evert et al., 2014).
- L’interiorizzazione dell’ideale di magrezza può essere favorita dal trattamento insulinico intensivo che spesso determina un aumento di peso (Larger, 2005)
Interazione negativa tra disturbi dell’alimentazione e diabete di tipo 1
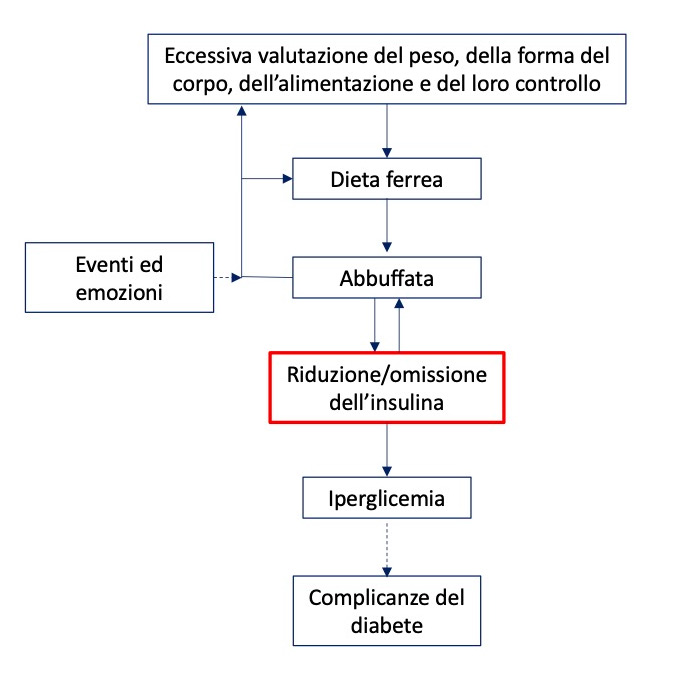
Il disturbo dell’alimentazione e il diabete di tipo 1, quando coesistono, interagiscono negativamente tra di loro (vedi Figura 2) attraverso i seguenti meccanismi principali (Dalle Grave et al., 2021):
- Le persone manipolano l’insulina per controllare il peso (per es. riducono la dose d’insulina per eliminare il glucosio con le urine)
- La fame indotta dall’insulina rende difficile il controllo alimentare.
- Alcune caratteristiche del disturbo dell’alimentazione (per esempio gli episodi di abbuffata) compromettono il controllo glicemico
Conseguenze cliniche
I disturbi dell’alimentazione e i disordini alimentari nelle persone con diabete di tipo 1 sono un problema clinico di grande rilevanza perché aumentano il rischio di chetoacidosi diabetica, ospedalizzazione e complicanze microvascolari e neurologiche legate al diabete (Peveler et al., 2005; Rydall, Rodin, Olmsted, Devenyi, & Daneman, 1997).
I disturbi dell’alimentazione, compresi quelli sottosoglia, sono anche associati a scarso controllo metabolico e ad anomalie dei lipidi serici (Wisting et al., 2013)) che possono aumentare indipendentemente il rischio di complicazioni a lungo termine legate al diabete.
I disturbi dell’alimentazione nelle persone con diabete di tipo 1 sono anche associati a una elevata mortalità. Uno studio scandinavo ha trovato che dopo circa 10 anni di follow-up, i tassi di mortalità erano 2,2 per 1000 persone-anno negli individui con diabete di tipo 1 senza anoressia nervosa, 7,3 in quelli con anoressia nervosa senza diabete e 34,6 in quelli con diabete di tipo 1 e anoressia nervosa (Nielsen, Emborg, & Molbak, 2002).
Trattamento
Nella maggior parte dei casi il diabete di tipo 1 non ostacola il trattamento psicologico dei disturbi dell’alimentazione, ma a volte si può verificare un peggioramento transitorio del controllo glicemico per il recupero del peso e l’introduzione di cibi evitati – due procedure previste nella gestione dei disturbi dell’alimentazione con la terapia cognitivo comportamentale migliorata (CBT-E) (Dalle Grave & Calugi, 2020). L’unico adattamento da apportare alla CBT-E è far riportare alla paziente nella colonna Commenti della Scheda di Monitoraggio le unità di insulina e le glicemie giornaliere. Il monitoraggio delle glicemie e l’aggiustamento dell’insulina vanno comunque sempre monitor (Dalle Grave et al., 2021)ati e gestiti dalla paziente assieme al team diabetologico di riferimento che dovrebbe coordinare il suo intervento con il team che si occupa del trattamento dei disturbi dell’alimentazione.
In alcuni casi, in particolare nelle pazienti con anoressia nervosa e diabete mellito di tipo 1 o in quelli che hanno ripetuti episodi di chetoacidosi per l’omissione di insulina, può essere indicato il ricovero in un reparto specializzato per la cura dei disturbi dell’alimentazione che, in particolare nelle pazienti adolescenti con anoressia nervosa, ha dimostrato di determinare la normalizzazione del peso un anno dopo la dimissione nell’81% dei casi (Dalle Grave, Calugi, Conti, Doll, & Fairburn, 2013).
Bibliografia
American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders, (DSM-5). Arlington: American Psychiatric Publishing.
Cherubini, V., Skrami, E., Iannilli, A., Cesaretti, A., Paparusso, A. M., Alessandrelli, M. C., . . . Gesuita, R. (2018). Disordered eating behaviors in adolescents with type 1 diabetes: A cross-sectional population-based study in Italy. International Journal of Eating Disorders. doi:10.1002/eat.22889
Dalle Grave, R., & Calugi, S. (2020). Cognitive behavior therapy for adolescents with eating disorders. New York: Guilford Press.
Dalle Grave, R., Calugi, S., Conti, M., Doll, H., & Fairburn, C. G. (2013). Inpatient cognitive behaviour therapy for anorexia nervosa: A randomized controlled trial. Psychotherapy and Psychosomatics, 82(6), 390-398. doi:10.1159/000350058
Dalle Grave, R., Sartirana, M., & Calugi, S. (2019). La gestione dei casi complessi nei disturbi dell’alimentazione. Verona: Positive Press.
Dalle Grave, R., Sartirana, M., & Calugi, S. (2021). Complex cases and comorbidity in eating disorders. Assessment and management. Cham, Switzerland: Springer Nature.
de Groot, M., Anderson, R., Freedland, K. E., Clouse, R. E., & Lustman, P. J. (2001). Association of depression and diabetes complications: A meta-analysis. Psychosomatic Medicine, 63(4), 619-630. doi:10.1097/00006842-200107000-00015
Domargård, A., Särnblad, S., Kroon, M., Karlsson, I., Skeppner, G., & Aman, J. (1999). Increased prevalence of overweight in adolescent girls with type 1 diabetes mellitus. Acta Paediatrica, 88(11), 1223-1228. doi:10.1080/080352599750030329
Evert, A. B., Boucher, J. L., Cypress, M., Dunbar, S. A., Franz, M. J., Mayer-Davis, E. J., . . . Yancy, W. S., Jr. (2014). Nutrition therapy recommendations for the management of adults with diabetes. Diabetes Care, 37 Suppl 1, S120-143. doi:10.2337/dc14-S120
Fairburn, C. G., & Harrison, P. J. (2003). Eating disorders. Lancet, 361(9355), 407-416. doi:10.1016/s0140-6736(03)12378-1
Larger, E. (2005). Weight gain and insulin treatment. Diabetes and Metabolism, 31(4 Pt 2), 4s51-54s56. doi:10.1016/s1262-3636(05)88268-0
Markowitz, J. T., Butler, D. A., Volkening, L. K., Antisdel, J. E., Anderson, B. J., & Laffel, L. M. (2010). Brief screening tool for disordered eating in diabetes: internal consistency and external validity in a contemporary sample of pediatric patients with type 1 diabetes. Diabetes Care, 33(3), 495-500. doi:10.2337/dc09-1890
Nielsen, S., Emborg, C., & Molbak, A. G. (2002). Mortality in concurrent type 1 diabetes and anorexia nervosa. Diabetes Care, 25(2), 309-312. doi:10.2337/diacare.25.2.309
Peveler, R. C., Bryden, K. S., Neil, H. A., Fairburn, C. G., Mayou, R. A., Dunger, D. B., & Turner, H. M. (2005). The relationship of disordered eating habits and attitudes to clinical outcomes in young adult females with type 1 diabetes. Diabetes Care, 28(1), 84-88. doi:10.2337/diacare.28.1.84
Pinhas-Hamiel, O., Hamiel, U., & Levy-Shraga, Y. (2015). Eating disorders in adolescents with type 1 diabetes: Challenges in diagnosis and treatment. World Journal of Diabetes, 6(3), 517-526. doi:10.4239/wjd.v6.i3.517
Rydall, A. C., Rodin, G. M., Olmsted, M. P., Devenyi, R. G., & Daneman, D. (1997). Disordered eating behavior and microvascular complications in young women with insulin-dependent diabetes mellitus. New England Journal of Medicine, 336(26), 1849-1854. doi:10.1056/nejm199706263362601
Szmukler, G. I. (1984). Anorexia nervosa and bulimia in diabetics. Journal of Psychosomatic Research, 28(5), 365-369. doi:10.1016/0022-3999(84)90067-9
Tate, A. E., Liu, S., Zhang, R., Yilmaz, Z., Larsen, J. T., Petersen, L. V., . . . Kuja-Halkola, R. (2021). Association and Familial Coaggregation of Type 1 Diabetes and Eating Disorders: A Register-Based Cohort Study in Denmark and Sweden. Diabetes Care, 44(5), 1143-1150. doi:10.2337/dc20-2989
Watson, H. J., Yilmaz, Z., Thornton, L. M., Hübel, C., Coleman, J. R. I., Gaspar, H. A., . . . Bulik, C. M. (2019). Genome-wide association study identifies eight risk loci and implicates metabo-psychiatric origins for anorexia nervosa. Nature Genetics. doi:10.1038/s41588-019-0439-2
Wisting, L., Froisland, D. H., Skrivarhaug, T., Dahl-Jorgensen, K., & Ro, O. (2013). Disturbed eating behavior and omission of insulin in adolescents receiving intensified insulin treatment: A nationwide population-based study. Diabetes Care, 36(11), 3382-3387. doi:10.2337/dc13-0431
Young, V., Eiser, C., Johnson, B., Brierley, S., Epton, T., Elliott, J., & Heller, S. (2013). Eating problems in adolescents with Type 1 diabetes: A systematic review with meta-analysis. Diabetic Medicine, 30(2), 189-198. doi:10.1111/j.1464-5491.2012.03771.x
